Trombosi in gravidanza: tutto ciò che bisogna sapere
La comparsa di una trombosi in gravidanza è un problema da tenere certamente in considerazione quando una donna si appresta ad affrontare la gestazione.
Le donne in gravidanza, infatti, hanno un rischio cinque volte maggiore di sviluppare una trombosi rispetto alle donne non gravide, e nei paesi occidentali la trombosi in gravidanza è la principale causa di morte materna.
È importante che le donne conoscano questa patologia, che peraltro desta molta preoccupazione anche nella popolazione generale.
Infatti, conoscere la propria situazione di rischio e saper rilevare eventuali sintomi permetterà di agire rapidamente e con efficacia, qualora si verificasse il problema.
Che cos’è la trombosi in gravidanza
La trombosi in gravidanza è un processo di coagulazione improvvisa del sangue all’interno di una vena, che avviene nel periodo della gestazione.
Questa condizione clinica interessa più frequentemente le vene degli arti inferiori, sia superficiali che profonde, ma può colpire anche le vene della pelvi, cioè la parte bassa dell’addome.
Il motivo principale per cui la trombosi è pericolosa è legato alla possibilità di una embolia.
Gli emboli sono dei frammenti di sangue coagulato che si staccano dalla sede di trombosi e seguono il flusso del sangue, che li veicola prima al cuore e poi ai polmoni, dove terminano la loro corsa ostruendo i vasi della circolazione polmonare.
La comparsa di una embolia ai polmoni si manifesta con dolore al torace e difficoltà a respirare, ed è una complicanza grave che può essere anche mortale.
Il secondo fattore di pericolosità legato alla trombosi in gravidanza è il possibile sviluppo di una sindrome post trombotica.
Questa condizione clinica è caratterizzata da un gonfiore ingravescente della gamba dovuto all’esteso danneggiamento che la trombosi causa alle vene, che diventano incapaci di drenare il sangue.
La sindrome post trombotica compare con maggiore frequenza se la trombosi interessa le vene iliache o femorali, evenienza che tra l’altro è particolarmente frequente in gravidanza.
Se non trattata precocemente, la sindrome post trombotica diventa irreversibile e può causare la comparsa di fibrosi e ulcere alle gambe.
Cause della trombosi in gravidanza
Il rischio di trombosi in gravidanza è dovuto all’aumentata facilità con cui il sangue coagula all’interno delle vene.
Ci sono persone più predisposte di altre alla trombosi in quanto presentano determinati fattori di rischio, sia legati alla genetica che ad eventi patologici ambientali.
In presenza di fattori di rischio, la possibilità di sviluppare una trombosi è la stessa in tutti e tre i trimestri della gravidanza, e diventa addirittura più alta nelle prime sei settimane dopo il parto.
In generale, la trombosi all’interno di una vena si sviluppa in conseguenza di tre meccanismi:
– ristagno di sangue;
– alterazioni delle cellule della parete venosa;
– modificazioni nei componenti del sangue che attivano la coagulazione.
In gravidanza sono implementate tutte e tre queste situazioni.
Primo, durante la gravidanza si verifica un persistente ristagno del sangue nelle gambe e nella pelvi a causa dell’azione degli ormoni sessuali femminili, che riducono il tono delle vene facendo diminuire la loro attività propulsiva.
Inoltre, il progressivo ingrandimento dell’utero gravidico crea un ostacolo meccanico al ritorno di sangue al cuore, aggravando la situazione.
A causa di fattori anatomici, l’arto inferiore sinistro è più colpito da questo fenomeno, in quanto la vena iliaca sinistra passa dietro la sua arteria satellite, che la schiaccia.
Secondo, al momento del parto le vene pelviche possono subire un danneggiamento meccanico a causa della spinta espulsiva del feto, sviluppando una trombosi.
La trombosi delle vene pelviche, peraltro, è piuttosto rara al di fuori della gravidanza.
Il terzo fattore favorente la trombosi in gravidanza è il più importante. Lo sviluppo di iper-coagulabilità del sangue è dovuto alla necessità, da parte dell’organismo, di fronteggiare il rischio di emorragie legate al parto. Ricordiamo, infatti, che nei paesi sottosviluppati l’emorragia è la principale causa di morte materna.
Sotto lo stimolo ormonale, la donna in gravidanza produce una maggiore quantità di proteine della coagulazione, sviluppando di conseguenza una forte suscettibilità del sangue a coagulare.
Sintomi della trombosi in gravidanza
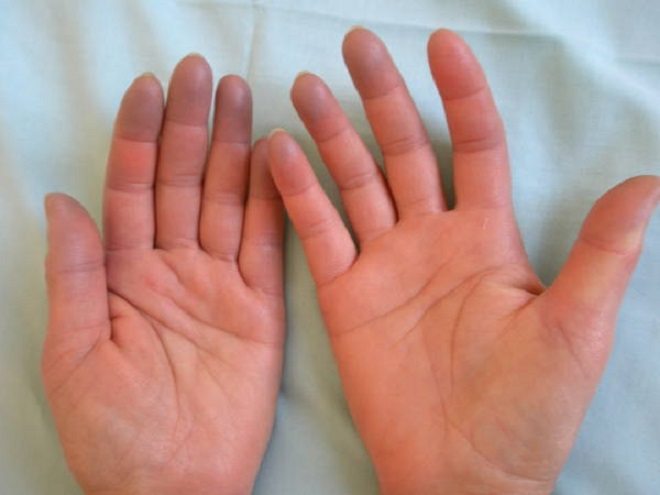
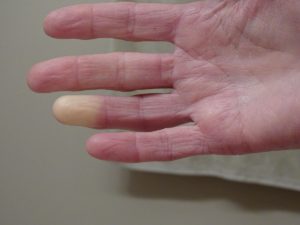
Se la trombosi in gravidanza interessa le vene superficiali delle gambe, i sintomi principali sono il dolore e l’arrossamento lungo il decorso della vena.
Inoltre, spesso in gravidanza compaiono delle vene varicose, a causa dell’azione ormonale e dell’ingrossamento dell’utero, ed è noto che le vene varicose sviluppano più facilmente una trombosi rispetto alle vene sane.
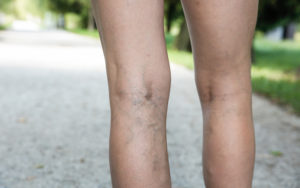
Quando sono colpite le vene profonde delle gambe, invece, il rischio di embolie polmonari è statisticamente più alto.
I sintomi più comuni, in questo caso, sono il gonfiore o il dolore acuto ad una gamba, spesso presenti contemporaneamente; altre manifestazioni possono essere l’arrossamento o la difficoltà a camminare.
Come già detto, in gravidanza aumenta l’incidenza di trombosi della vena iliaca, una grossa vena della pelvi che raccoglie tutto il sangue dell’arto inferiore corrispondente convogliandolo alla vena cava inferiore, che a sua volta lo porterà al cuore.
Una trombosi iliaca può manifestarsi con dolore addominale o dorsale e con gonfiore acuto che interessa tutto l’arto; siccome questi sintomi possono essere ricondotti alla gravidanza stessa, a volte capita di non riconoscere una trombosi iliaca e ritardandone la diagnosi.
In gravidanza, infatti, le gambe tendono a gonfiarsi per l’ostruzione linfatica causata dalla crescita del feto, mentre il dolore pelvico o dorsale può essere correlato all’azione meccanica dell’utero che agisce come un peso.
Come si diagnostica una trombosi in gravidanza
Se compaiono sintomi suggestivi di trombosi in gravidanza, la prima cosa da fare è recarsi con urgenza ad effettuare un ecodoppler venoso. Questo esame, totalmente non invasivo, permette infatti di riscontrare velocemente la presenza di una eventuale trombosi.
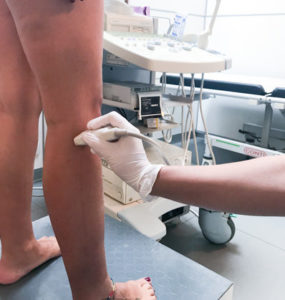
Nel caso ci sia un forte sospetto legato ai sintomi ma non sia possibile fare subito l’ecodoppler, è consigliato iniziare immediatamente la terapia anticoagulante con le punture di eparina, a meno che questo farmaco sia controindicato.
Una volta effettuato l’ecodoppler si potrà capire se il trattamento va continuato o meno, e in questo modo si eviterà di restare senza terapia nel caso in cui la trombosi fosse effettivamente in atto.
Se è presente una trombosi pelvica, l’ecodoppler venoso potrebbe non essere in grado di riscontrarla. In tal caso, la paziente dovrà eseguire una risonanza magnetica addominale con mezzo di contrasto, evitando invece la TAC, che comporterebbe una grossa dose di radiazioni per il feto.
Infine, ricordo che il dosaggio del D-Dimero nel sangue non ha molta utilità durante la gravidanza, al contrario di quanto accade in una situazione normale.
Questa molecola, infatti, è fisiologicamente aumentata durante la gestazione, perché è un frammento di degradazione di una proteina coagulativa, e al pari delle altre molecole di questa categoria viene prodotta in quantità maggiore sotto lo stimolo ormonale.
Profilassi e terapia della trombosi in gravidanza
In presenza di determinati fattori predisponenti è consigliato prevenire la trombosi in gravidanza attraverso una profilassi con terapia anticoagulante.
Quando si fa una profilassi, il dosaggio è di solito ridotto a una somministrazione al giorno, e al momento del parto, solitamente spontaneo, non viene sospesa la terapia.
In presenza di una trombosi in gravidanza, invece, è opportuna una terapia anticoagulante a dosaggio pieno, di solito mediante due somministrazioni giornaliere, in quantità dipendente dal peso.
Il parto viene generalmente programmato, in modo da sospendere la terapia anticoagulante alcuni giorni prima.
Il farmaco di prima scelta, sia per la profilassi che per la terapia, è l’eparina a basso peso molecolare, sotto forma di punture sottocutanee.
Questo farmaco è generalmente ben tollerato, ma a volte può provocare un calo delle piastrine oppure generare una risposta allergica; inoltre, essendo espulsa attraverso i reni, tende ad accumularsi eccessivamente nelle persone con problemi di insufficienza renale.
In presenza di una controindicazione alla somministrazione di eparina, il farmaco di seconda scelta è il Fundaparinux, sempre sotto forma di punture sottocutanee; questa sostanza, che inibisce una specifica molecola della coagulazione, non avrebbe però ancora una totale evidenza di sicurezza in gravidanza, e per questo va usata in casi selezionati.
Per quanto riguarda gli anticoagulanti assunti per bocca, sappiamo che il Warfarin attraversa la placenta ed ha un noto effetto teratogeno sul feto, cioè causa la comparsa di malformazioni. Per questo motivo non può essere assunto in gravidanza.
I nuovi farmaci anticoagulanti orali, chiamati con l’acronimo DOAC’s, sembrerebbero attraversare la placenta, e al momento i potenziali rischi sul feto non sono conosciuti.
Chi è a rischio di trombosi in gravidanza
Nonostante il fisiologico aumento della coagulabilità del sangue, la maggior parte delle donne in gravidanza non necessita di profilassi, perché i rischi di emorragia supererebbero quelli di trombosi.
Ci sono, però, alcune categorie di persone maggiormente a rischio di trombosi in gravidanza; queste persone dovranno quindi effettuare la profilassi con l’eparina, in alcuni casi prima del parto (ante partum), in altri dopo il parto (post partum).
Le donne che devono fare la profilassi prima del parto devono iniziarla precocemente nel primo trimestre, in quanto, come già detto, il rischio di trombosi è lo stesso in tutti e tre i trimestri.
In generale, le donne maggiormente a rischio di trombosi in gravidanza sono quelle che hanno avuto trombosi venose in passato, oppure quelle che sono affette da alcune mutazioni genetiche che le predispongono alla trombosi.
Altri fattori di rischio sono l’età maggiore di 35 anni, la nulliparità (cioè il non avere avuto parti precedenti), l’obesità, l’immobilizzazione prolungata e il fumo di sigaretta.
Anche in presenza di alcuni auto-anticorpi, cioè anticorpi diretti contro molecole normalmente presenti nell’organismo, c’è un maggior rischio di trombosi.
Gli anticorpi maggiormente responsabili di questo fenomeno sono il Lupus Anticoagulans e gli anticorpi anti-fosfolipidi.
Nel periodo dopo il parto, i principali fattori di rischio sono ancora l’immobilizzazione prolungata, l’ipertensione gravidica oppure l’essere state sottoposte ad interventi chirurgici, come il taglio cesareo.
Chi deve fare la profilassi
La società Americana di Ematologia ha prodotto nel 2018 delle linee guida che sintetizzano le evidenze più recenti della letteratura, fornendo delle indicazioni ai medici su chi sottoporre a profilassi per prevenire la trombosi in gravidanza.
Ricordo che le linee guida forniscono dei livelli di evidenza per una data terapia e non rappresentano la verità assoluta, ma piuttosto una rotta da seguire per il medico quando deve dare indicazioni alle pazienti.
Per quanto riguarda la trombosi in gravidanza, queste linee guida ci dicono che la necessità di profilassi con l’eparina si basa sulla presenza o meno di fattori di rischio acquisiti oppure genetici; vediamoli nello specifico.
Fattori acquisiti e trombosi in gravidanza
Le donne che hanno avuto precedenti trombosi venose spontanee oppure provocate da fattori di rischio ormonali, come ad esempio l’assunzione di pillola anticoncezionale, dovrebbero sottoporsi alla profilassi prima del parto.
D’altro canto, le donne che hanno avuto precedenti trombosi ma secondarie a fattori di rischio non ormonali, non dovrebbero sottoporsi a tale profilassi.
Entrambe queste categorie di donne, cioè che hanno avuto precedenti trombosi venose, dovrebbero però sottoporsi alla profilassi post partum.
Fattori genetici e trombosi in gravidanza
Ci sono diverse mutazioni genetiche che predispongono alla trombosi venosa, e in gravidanza la percentuale di rischio aumenta ulteriormente.
Infatti, il 50% circa delle trombosi in gravidanza è legato a predisposizione genetica ereditaria.
Queste mutazioni colpiscono dei geni relativi a proteine coinvolte nella coagulazione del sangue; le forme mutate facilitano maggiormente la coagulazione del sangue rispetto alle forme normali.
Esistono forme eterozigoti, cioè con un gene sano e uno mutato, e forme omozigoti, più pericolose in quanto entrambi i geni sono mutati.
Fattore di Leiden
Rappresenta la mutazione più frequente nella popolazione europea e asiatica, e riguarda la quinta proteina della cascata coagulativa.
Forma eterozigote – non è necessaria la profilassi ante partum, indipendentemente dalla storia di trombosi all’interno della famiglia della paziente, sempre se la paziente non ha avuto precedenti trombosi.
Anche la profilassi post partum non sembrerebbe consigliata.
Forma omozigote – è consigliata la profilassi sia in gravidanza che nel post partum, indipendentemente dalla storia familiare di trombosi.
Mutazione della protrombina (G20210A)
Questa mutazione fa aumentare i livelli nel sangue di protrombina, una delle ultime proteine coinvolte nel processo coagulativo.
Forma eterozigote – indipendentemente dalla storia familiare di trombosi, non è indicata la profilassi prima e dopo il parto.
Forma omozigote – in assenza di storia familiare di trombosi non è indicata la profilassi ante partum; è generalmente indicata la profilassi post partum.
Deficit di proteina C o proteina S
Si tratta di due proteine che regolano la coagulazione del sangue, evitando che si attivi eccessivamente.
La mutazione le rende presenti in minore concentrazione del normale, favorendo quindi la coagulazione e il rischio di trombosi.
In presenza di mutazione di queste proteine, la profilassi ante partum non è indicata, mentre la profilassi post partum è indicata solo se c’è una storia familiare di trombosi.
Deficit di antitrombina III
Anche questa glicoproteina controlla la coagulazione del sangue, evitando che si attivi troppo; la mutazione la rende carente nella sua forma attiva, predisponendo alla trombosi.
In assenza di storia familiare di trombosi, non è consigliata la profilassi ante partum e post partum, mentre se la storia familiare è positiva la profilassi andrebbe fatta sia prima che dopo il parto.
Conclusioni
Le donne in gravidanza dovrebbero conoscere la trombosi in gravidanza e sapere qual è il loro livello di rischio.
In presenza di mutazioni genetiche o di fattori di rischio acquisiti, la figura di riferimento per le indicazioni sulla profilassi e la terapia dovrebbe essere l’ematologo.
Se durante la gravidanza compaiono delle vene varicose nelle gambe oppure si manifestano dolori o gonfiori, bisogna consultare un angiologo ed effettuare una visita comprensiva di ecodoppler; in questo modo si potrà conoscere la propria situazione vascolare e prevenire eventualmente una trombosi, utilizzando, ad esempio, una calza elastica adeguata.
Ancora una volta, chi è ben informato previene il problema, e lo cura più efficacemente nel caso dovesse verificarsi.
Fonti
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5778511/pdf/cdt-07-S3-S309.pdf
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6258928/pdf/advances024802CG.pdf

Aiuto le donne a migliorare l’estetica e il benessere delle gambe utilizzando trattamenti di flebologia e medicina estetica mini-invasivi