La presenza di vene visibili sulle gambe è uno degli inestetismi maggiormente sentiti dalle donne. Il motivo della sua importanza è che provoca un forte imbarazzo nello scoprire le gambe.
Nelle persone affette, infatti, indossare una gonna o un vestito corto diventano causa di disagio e scarsa accettazione del proprio corpo.
Le vene visibili sulle gambe sono l’espressione di una patologia cronica e degenerativa, l’insufficienza venosa. Questo significa che con il tempo tendono a dilatarsi progressivamente e ad aumentare di numero.
Nonostante si tratti di un problema così diffuso, però, il trattamento delle vene visibili sulle gambe è problematico.
Come mai?
La risposta è che le terapie possono essere dannose se non sono conosciute adeguatamente ed effettuate con cautela. Infatti, per migliorare la situazione estetica delle gambe bisogna fare attenzione a non creare altri inestetismi.
Proprio per questo alcune pazienti hanno poca fiducia nel trattamento. Le convinzioni più diffuse sono che “chiusa una vena ne spunta poi un’altra” e che “dopo il trattamento la situazione spesso peggiora”.
Sono vere queste convinzioni? Ci sono dei metodi efficaci per eliminare le vene visibili sulle gambe?
In questo articolo cercherò di rispondere nel modo più esauriente possibile. L’obiettivo è di darti tutte le informazioni necessarie per prendere una decisione sul trattamento dei tuoi inestetismi.
Vene visibili sulle gambe: cosa sono?
Le vene visibili sulle gambe sono delle vene particolarmente inestetiche che compaiono a livello degli arti inferiori. Si tratta di vasi sanguigni di colore blu scuro, più o meno dilatati e con decorso tortuoso. Proprio per queste loro caratteristiche saltano all’occhio e compromettono l’estetica delle gambe.
Dobbiamo ricordare, però, che avere delle vene visibili sulle gambe non sempre è patologico.
Vediamo allora quando la situazione è normale e quando invece è il caso di preoccuparsi e attivarsi per un trattamento.
Vene visibili sulle gambe: quando sono normali
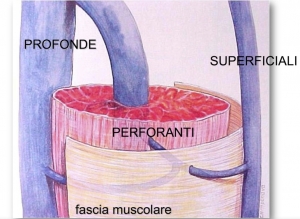
Le vene sono dei vasi sanguigni che portano il sangue dai tessuti periferici al cuore. Il loro colore blu è del tutto fisiologico, perché il sangue che trasportano contiene poco ossigeno. Infatti, esse raccolgono le sostanze di scarto che provengono dai processi metabolici dei tessuti.
Le vene si formano nel circolo capillare sottocutaneo e diventano man mano più grosse confluendo tra di loro. Ne consegue che osservare in trasparenza delle vene visibili sulle gambe può essere del tutto normale, soprattutto in soggetti con la pelle chiara.
Quali caratteristiche hanno queste vene normali?
Sono appena visibili, hanno un colore blu-verde e non sono dilatate. Formano un reticolo appena percettibile sotto la cute della coscia e della gamba.
Si tratta di normali vie di drenaggio che solitamente non bisogna trattare.
Qualora venissero chiuse in maniera troppo aggressiva, infatti, la situazione potrebbe addirittura peggiorare. In questo caso spunterebbero in breve tempo dei capillari particolarmente sottili e inestetici, che prendono il nome di matting.
Lo strumento che toglie ogni dubbio sulla natura delle vene visibili sulle gambe è l’ecodoppler. In caso di normalità osserveremo un flusso di sangue diretto dal basso verso l’alto e dalla superficie alla profondità.
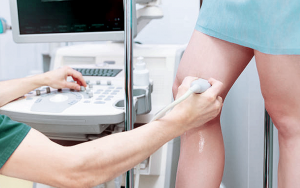
L’esame di scelta per studiare le vene visibili sulle gambe è l’ecodoppler, che va eseguito in stazione eretta
Vene visibili sulle gambe: quando sono patologiche
Se le vene visibili sulle gambe diventano particolarmente scure, oppure si ingrossano e sporgono sulla cute, allora probabilmente sono patologiche.
A volte sono anche dolenti, soprattutto in alcune fasi del ciclo mestruale. Ancora, possono dare la sensazione di “scoppiare” improvvisamente, soprattutto nella stagione estiva.
Se invece assumono l’aspetto di un cordoncino duro e arrossato, allora il problema potrebbe essere una trombosi venosa superficiale.
Quando le vene visibili sulle gambe assumono queste caratteristiche siamo di fronte ad un problema estetico e vascolare ben preciso: si tratta delle cosiddette vene reticolari.
Vene visibili sulle gambe: caratteristiche
Cosa sono queste vene reticolari?
Il parametro che le definisce è la loro dimensione. Esse, infatti, non superano i 3 millimetri di diametro (per la precisione il loro diametro è compreso tra 1 e 3 millimetri). Quando invece superano i 3 millimetri si parla di vene varicose.
Le vene reticolari si trovano appena sotto il derma, quindi nel tessuto sottocutaneo superficiale. Sono generalmente piatte anche se a volte possono sporgere sulla cute. Questa sporgenza si osserva soprattutto nel cavo popliteo (la parte dietro il ginocchio).
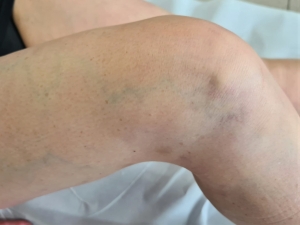
Le vene reticolari sono bluastre, non rilevate e spesso tortuose
In termini di frequenza, le vene reticolari compaiono più spesso nelle donne. Possono spuntare abbastanza rapidamente dopo una gravidanza o in seguito a una terapia ormonale, ma anche con l’avanzare dell’età. In alcune popolazioni si riscontrano addirittura nel 60% dei soggetti.
Si tratta, quindi, di un fenomeno piuttosto diffuso.
Spesso le vene reticolari si osservano in prossimità di altri piccoli vasi, più sottili e di colore rosso o violaceo. Si tratta dei ben noti capillari sulle gambe.
Vene reticolari e capillari possono assumere diverse configurazioni intersecandosi tra di loro. Saper riconoscere e distinguere queste strutture è importante, perché l’approccio terapeutico cambia.
Capiremo meglio questo concetto nel prossimo paragrafo.
Vene visibili sulle gambe: tipologie
Perché si formano le vene reticolari?
I motivi sono due: un flusso di sangue ostacolato oppure un flusso invertito. Vediamo in cosa consistono questi due fenomeni.
Flusso ostacolato
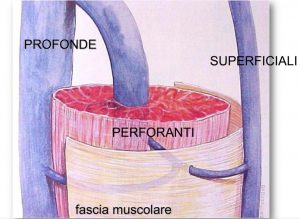
Come abbiamo detto, il normale flusso del sangue (chiamato anche deflusso) avviene dal basso verso l’alto e dalla superficie alla profondità. Ciò è reso possibile dalla presenza di piccole valvole all’interno delle vene. Le valvole impediscono al sangue di tornare indietro, cosa che naturalmente avverrebbe poiché esso scorre contro gravità.
Quando questo normale flusso è ostacolato, per i motivi che vedremo fra poco, la vena si dilata a causa della congestione che si crea al suo interno. A questo punto si forma la vena reticolare.
In queste situazioni la forma che i capillari assumono rispetto alla vena reticolare diventa simile a quella di un albero. Infatti, sembrerà di osservare un tronco (la vena reticolare) con i rami (i capillari) disposti attorno ad esso. Questa conformazione prende proprio il nome di “pino marittimo” oppure di “albero dritto”.
Un esempio di configurazione “a pino marittimo”
In presenza di un “albero dritto” bisogna fare molta attenzione nel trattare la vena reticolare.
Anche se il flusso è ostacolato, infatti, questa vena è pur sempre una via di drenaggio funzionante. La sua chiusura, quindi, causerebbe un ulteriore impedimento alla circolazione del sangue con lo spiacevole risultato di veder spuntare nuovi capillari.
Ecco spiegato il perché a volte si peggiora rapidamente dopo il trattamento.
Flusso invertito
Se il flusso di sangue non va nella direzione fisiologica significa che le valvole all’interno delle vene reticolari non stanno funzionando. Si parla in questo caso di reflusso. Il sangue dalla profondità arriva al compartimento superficiale e le vene reticolari diventano visibili.
In questi casi la conformazione che osserviamo è solitamente quella di un “albero rovesciato”. I capillari, infatti, si trovano sotto la vena reticolare, proprio come se l’albero fosse capovolto.
Poiché il flusso di sangue è invertito, in questo caso è la vena reticolare che alimenta la dilatazione dei capillari. Chiudendo la vena, quindi, è lecito aspettarsi anche una scomparsa dei capillari.
Vene visibili sulle gambe: cause
Abbiamo visto le due principali tipologie di vene visibili sulle gambe. Ma quali sono le cause che ne provocano la comparsa?
Vediamone alcune.
Cellulite
La cellulite è un problema ben noto alle donne perché causa vistose alterazioni del tessuto adiposo e della cute. Quest’ultima, ad esempio, assume il tipico aspetto “a buccia d’arancia” o “a materasso”.

La cellulite si associa alla presenza di cute “a buccia d’arancia” o “a materasso”
La cellulite, però, non è propriamente un accumulo di grasso né un semplice inestetismo.
Si tratta, infatti, di una vera e propria patologia degenerativa dei tessuti sottocutanei. Essa inizia con un accumulo di liquidi nel tessuto adiposo ed evolve verso la fibrosi attraverso un processo infiammatorio.
Per questo motivo viene definita con l’acronimo PEFS (pannicolopatia edemato-fibro-sclerotica).
Cosa c’entra la cellulite con le vene visibili sulle gambe?
Le alterazioni che caratterizzano la cellulite provocano un danno alla circolazione. A causa delle modificazioni indotte dalla malattia, infatti, il flusso di sangue dalla superficie alla profondità è ostacolato e le vene reticolari diventano visibili.
In queste situazioni osserveremo più spesso una conformazione “ad albero dritto”, tipicamente sul lato esterno della coscia (un’area particolarmente colpita dalla cellulite).
Anomalie posturali
La postura è molto importante per la circolazione del sangue. In presenza adi anomalie posturali gli angoli tra le articolazioni sono alterati e il sangue fa fatica a defluire. Il risultato è che le vene tenderanno a dilatarsi a monte dell’ostacolo, diventando visibili.
Qualche esempio?
Le sedi più colpite da questo problema sono la caviglia e il ginocchio.
Nel primo caso si osserva tipicamente una corona di capillari attorno al malleolo mediale (l’osso che sporge sulla parte interna della caviglia). Spesso il problema si associa a pronazione del piede ed errato appoggio plantare.
Nel caso delle ginocchia, riscontriamo tipicamente una tendenza all’iperestensione con formazione di vene visibili sulle gambe nel cavo popliteo.
Anche in questo caso ci troviamo di fronte ad un deflusso ostacolato.
Insufficienza venosa
Questa malattia degenerativa colpisce fino al 30% della popolazione femminile. Essa si manifesta con la perdita della funzione drenante delle vene, che si dilatano e diventano visibili. Si formano così le vene varicose.
Nel suo stadio iniziale l’insufficienza venosa si caratterizza proprio per la presenza di vene reticolari. All’interno di queste vene le valvole non funzionano e il sangue tende quindi a refluire, facendo comparire spesso anche i capillari.
In queste situazioni osserveremo più spesso delle disposizioni “ad albero rovesciato”, soprattutto nelle parti più declivi delle gambe. Per gravità, infatti, il sangue tende ad accumularsi verso il basso.
Terapia ormonale
Gli ormoni sessuali femminili sono noti per ridurre l’attività propulsiva delle vene favorendone la dilatazione. Questo è il motivo per cui le donne sono più soggette a questo problema.
L’assunzione di contraccettivi orali e le terapie ormonali in corso di menopausa o fecondazione assistita potenziano gli effetti negativi sulle vene. In questi casi aumenta la probabilità che esse si dilatino e si rendano visibili, con o senza sintomi associati.
Fattori ambientali
Anche alcuni stili di vita possono influire sulla circolazione.
Il problema principale è la stazione eretta prolungata, perché riduce l’azione di pompa che i muscoli del polpaccio esercitano sulle vene.
Per questo motivo le vene visibili sulle gambe sono più facilmente presenti in persone che lavorano molto in piedi. I casi tipici sono parrucchiere, bariste, oppure donne che lavorano nell’ambito delle pulizie.
Anche stare seduti per molte ore provoca lo stesso problema. Tutte le persone che svolgono mansioni d’ufficio, quindi, sono potenzialmente soggette a cattiva circolazione.

Il lavoro d’ufficio si associa spesso a cattiva circolazione
Se oltre ai fattori visti finora aggiungiamo l’esposizione a fonti di calore, il problema peggiora ulteriormente. Ecco che i soggetti più a rischio diventano cuochi e operai che lavorano in fabbriche dove ci sono alte temperature.
Vene visibili sulle gambe: perché trattarle?
La principale indicazione al trattamento delle vene visibili sulle gambe è di tipo estetico.
Trattandosi di una patologia degenerativa, però, anche l’aspetto preventivo ha la sua importanza. Queste vene, infatti, tenderanno per natura a peggiorare diventando più visibili e potenzialmente anche fastidiose.
Secondo alcuni autori, inoltre, il trattamento serve anche ad alleggerire il circolo superficiale e a migliorare l’emodinamica venosa.
Quali sono i passi da seguire per il trattamento?
Prima di tutto è necessario sottoporsi ad una visita specialistica con ecodoppler. La valutazione deve confermare che all’interno di queste vene c’è un reflusso, escludendo che si tratti di vasi normalmente funzionanti.
Inoltre, è fondamentale studiare interamente la circolazione per verificare che non ci siano problemi più grossi, ad esempio a livello della vena safena.
Solo a questo punto si potrà iniziare il trattamento, dopo aver valutato i pro e i contro e deciso la strategia più adatta.
Vene visibili sulle gambe: come trattarle?
Il trattamento delle vene reticolari può essere effettuato principalmente in due modi: scleroterapia e laser.
Ciascuno di questi trattamenti ha dei pro e dei contro. Ogni caso, quindi, va valutato a sé. Spesso, inoltre, essi vengono associati tra di loro.
Ciò che è importante capire e che non c’è una terapia che in assoluto è meglio di un’altra.
Spesso le pazienti chiedono un trattamento specifico perché non hanno avuto un buon risultato con l’altro. L’approccio corretto, però, sarebbe quello di valutare il caso e capire perché il trattamento effettuato non è andato bene. Magari era stato correttamente indicato ma eseguito in modo sbagliato.
Quando decidiamo di trattare le vene visibili sulle gambe bisogna anche e soprattutto valutare alcuni parametri, come il diametro della vena, la sua eventuale sporgenza sulla cute, il colore, la profondità e le eventuali controindicazioni alle terapie.
Vediamo ora nel dettaglio i pro e contro dei trattamenti.
Scleroterapia
La scleroterapia consiste nell’iniezione di un farmaco all’interno delle vene reticolari con lo scopo, appunto, di “sclerotizzarle”. Ciò provoca una risposta infiammatoria e successivamente una fibrosi a livello della vena trattata. Il risultato è la progressiva scomparsa dell’inestetismo.
I farmaci sclerosanti si dividono in vari gruppi.
Quelli più comunemente usati sono i detergenti (ad esempio il Polidocanolo e il Sodio Tetradecil Solfato) e gli irritanti chimici (la Glicerina Cromata). Essi possono essere utilizzati in forma liquida oppure schiumosa, e in diverse concentrazioni.
Questi parametri determinano l’intensità dell’azione sclerosante e vanno quindi adattati alle caratteristiche del vaso che volgiamo trattare.
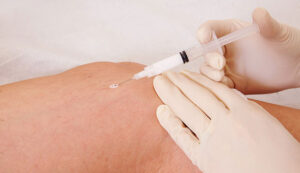
Scleroterapia con schiuma sclerosante
Come si può intuire, la scleroterapia non è un trattamento banale perché ci sono tante variabili da considerare. Si tratta indubbiamente di una terapia vantaggiosa ma possono esserci anche dei potenziali problemi.
Cerchiamo di capire quando va bene e quando no.
Vantaggi
I vantaggi della scleroterapia sono molti.
Si tratta di un trattamento ambulatoriale, mini-invasivo e ripetibile a distanza di 3-4 settimane dalla precedente seduta. La paziente può tornare subito alle proprie attività dopo il trattamento, basterà evitare l’esposizione al sole e indossare una calza elastica.
I suoi costi, oltretutto, sono relativamente contenuti.
Inoltre, si tratta di una terapia non dolorosa. Al massimo si può sentire qualche minimo fastidio nella sede di puntura. Non è necessaria l’anestesia perché il trattamento è ben tollerato.
Per quanto riguarda le vene visibili sulle gambe, la scleroterapia è generalmente considerata il trattamento di scelta. Essendo vasi più grossi rispetto ai capillari, infatti, è più semplice pungerli che bruciarli dall’esterno, come avverrebbe nel caso del laser (lo vedremo più avanti).
Ci sono tuttavia da considerare anche alcuni potenziali rischi.
Svantaggi
Come abbiamo detto, nella scleroterapia l’infiammazione è necessaria per ottenere l’effetto desiderato. A volte, però, troppa infiammazione può rivelarsi uno svantaggio.
Perché?
Se una vena reticolare viene infiammata eccessivamente aumenta il rischio che compaiano delle macchie sulla pelle. Ciò è dovuto alla deposizione di sostanze liberate dal processo infiammatorio, che pigmentano la cute. Questo è vero soprattutto in zone delicate come il cavo popliteo e la caviglia, dove c’è meno tessuto sottocutaneo.
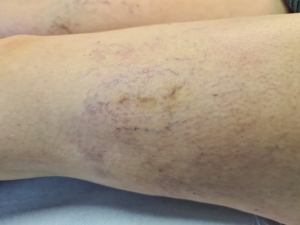
Macchie di pigmentazione dopo scleroterapia
Questa complicanza può avvenire a causa di fattori individuali ma soprattutto quando si usano sclerosanti troppo potenti.
Le vene reticolari, peraltro, hanno una parete più grossa rispetto ai capillari. Questo significa che bisogna in linea teorica infiammarle di più per chiuderle e farle sparire.
Come possiamo notare, non è facile bilanciare la giusta infiammazione con il risultato desiderato. Per questo bisogna intervenire con più sedute di scleroterapia, partendo con concentrazioni molto basse per poi salire pian piano.
Quali sono gli altri svantaggi della scleroterapia?
Bisogna tenere presente possibili complicazioni, seppur rare. Si tratta di reazioni allergiche, necrosi, trombosi venose superficiali, ma anche comparsa di una fitta rete di capillari molto sottili (matting) in conseguenza di una infiammazione eccessiva o di un trattamento improprio.
Queste complicazioni, però, sono facilmente evitabili se si raccoglie una storia clinica accurata e si seguono le linee guida principali.
Laser
Il laser sfrutta l’emissione di energia sotto forma di luce per colpire e distruggere un tessuto biologico. L’obiettivo, naturalmente, è la scomparsa dell’inestetismo che vogliamo trattare.
Nel caso delle vene visibili sulle gambe, il bersaglio del laser è l’emoglobina del sangue. Quando essa viene colpita, l’energia termica si propaga fino a distruggere la parete del vaso, che è il vero obiettivo da raggiungere. Solo in questo modo, infatti, si otterrà la scomparsa della vena.
Il parametro più importante che caratterizza un laser è la lunghezza d’onda.
Si tratta di una grandezza specifica della luce che determina quanto in profondità il laser sarà in grado di arrivare e quale tessuto verrà colpito. A seconda dell’inestetismo che vogliamo trattare, quindi, dovremo scegliere una diversa lunghezza d’onda e quindi un diverso laser.
Ma quali sono le caratteristiche ideali che un laser dovrebbe avere per trattare le vene visibili sulle gambe?
Per prima cosa, la lunghezza d’onda dovrebbe essere sufficientemente selettiva per l’emoglobina del sangue. In questo modo l’energia luminosa verrebbe massimamente convertita in calore, surriscaldando il vaso e distruggendolo.
Secondo, il laser dovrebbe arrivare ad una profondità sufficiente per colpire il bersaglio.
Terzo, è importante che i tessuti che circondano il nostro target non vengano danneggiati.
Purtroppo, il laser ideale non esiste. Ognuno ha dei pro e dei contro e non è possibile soddisfare tutte e tre le caratteristiche in modo ottimale.
Vediamo quindi quali sono i laser che possiamo sfruttare per trattare le vene visibili sulle gambe.
NdYAG
Questo laser deve il suo acronimo alle iniziali degli elementi che lo compongono. Esso emette una luce che ha una lunghezza d’onda di 1064 nanometri.
Come funziona?
Il raggio laser fuoriesce da un manipolo esterno, che viene appoggiato sulla pelle. La luce deve quindi attraversare lo strato cutaneo per raggiungere la vena bersaglio e distruggerla.
Quali caratteristiche soddisfa questo laser?
La sua affinità per l’emoglobina del sangue è scarsa, mentre ha una sufficiente azione sulla mioglobina (una sostanza contenuta nella parete delle vene). Quindi, è potenzialmente in grado di distruggere efficacemente il bersaglio.
Anche la profondità che può raggiungere è buona. Può quindi arrivare fino alle vene reticolari, a patto che i parametri vengano impostati in un certo modo.
Tuttavia, non essendo selettivo per l’emoglobina, può danneggiare i tessuti circostanti. Infatti, la sua affinità per l’acqua è più alta rispetto ai laser con lunghezze d’onda minori, e l’acqua è contenuta in tutti i tessuti.
Il laser NdYAG, proprio per le caratteristiche che abbiamo visto, è un trattamento possibile per le vene visibili sulle gambe ma non ottimale. Inoltre, è doloroso e richiede un continuo raffreddamento della cute.
Esso, invece, è molto efficace nel trattamento di capillari particolarmente sottili (inferiori al millimetro), come nel caso del “matting”.
Ha un’ottima indicazione anche nei capillari resistenti alla scleroterapia, nei pazienti che hanno paura degli aghi e nel trattamento di aree particolarmente a rischio di pigmentazione.
Laser endo-perivenoso
Il laser endo-perivenoso ha una lunghezza d’onda di 808 nanometri e si chiama così proprio per le modalità con cui distrugge le vene reticolari. Il suo meccanismo d’azione, infatti, prevede che l’emissione avvenga posizionando la sorgente laser all’interno oppure attorno alla vena.
Capiremo tra poco come funziona questo innovativo trattamento.
Quali criteri soddisfa il laser endo-perivenoso?
La lunghezza d’onda di 808 nanometri è maggiormente assorbita dall’emoglobina rispetto a quanto avviene con il NdYAG. Inoltre, la sua specificità è ottima perché l’affinità per l’acqua è quattro volte inferiore rispetto a quella del suo rivale.
Il laser endo-perivenoso, quindi, non danneggia i tessuti circostanti.

Il laser endo-perivenoso è un diodo con lunghezza d’onda di 808 nanometri
Il problema è piuttosto la profondità. Non potendo penetrare a sufficienza, infatti, questo laser non è in grado di raggiungere dall’esterno le vene visibili sulle gambe.
Come viene superato questo ostacolo?
Introducendo una sottile fibra sotto la cute e collegandola alla sorgente laser, sarà possibile avvicinarsi a sufficienza alla vena bersaglio e colpirla. A questo punto, sia che la fibra sia all’interno che attorno al vaso sanguigno, esso verrà distrutto senza intaccare minimamente gli altri tessuti.
Ma come funziona più nel dettaglio questo trattamento?
Vediamolo nello specifico.
Come funziona il laser endo-perivenoso
Per prima cosa di deve marcare la vena bersaglio con una penna rossa (un colore più scuro potrebbe essere assorbito dalla luce laser). Successivamente si effettuano piccole iniezioni di anestetico locale lungo il decorso del vaso.
A questo punto si può introdurre la fibra facendola passare attraverso la cute. Si tratta di uno strumento sottilissimo (0,2-0,3 millimetri di diametro) che non provoca alcun fastidio.
Impostati correttamente i parametri di emissione, la vena reticolare è pronta per essere trattata.
Cosa succede alla vena quando arriva il raggio laser?
Il primo effetto dell’impulso laser è una contrazione della vena reticolare. Ciò avviene perché questa lunghezza d’onda colpisce la mioglobina, una sostanza presente nelle cellule muscolari della parete venosa.
In una frazione di secondo, quindi, la vena si rimpicciolisce.
La contrazione della vena favorisce il secondo effetto del laser, che è anche il principale, ossia la coagulazione del sangue. Questo processo avviene più facilmente se la vena è piccola e se c’è uno scarso volume di sangue da vaporizzare.
Anche la velocità con cui l’operatore muove avanti e indietro la fibra influenza questa fase. Tale velocità dovrebbe essere di circa 3-5 millimetri al secondo con una potenza di circa 6 watt per 0,5-1 secondi.
In sintesi, maggiore è l’entità della coagulazione, più efficacemente la vena viene chiusa e scompare.
Terminato il trattamento sarà sufficiente applicare una crema lenitiva e una piccola medicazione per qualche giorno. Nei punti di ingresso della fibra sulla cute si formeranno delle piccole crosticine, destinate a sparire nell’arco di alcune settimane.
Dopo il trattamento bisogna naturalmente evitare l’esposizione al sole o a lampade abbronzanti, mentre non è necessario indossare la calza elastica.
Vantaggi
Quali sono, alla fine, i vantaggi di questo trattamento?
Il laser endo-perivenoso elimina il problema delle pigmentazioni cutanee che possiamo avere con la scleroterapia. Infatti, il suo meccanismo di distruzione basato sull’energia termica non provoca l’infiammazione e i coaguli che si osservano con gli sclerosanti.
Inoltre, la sua azione è istantanea e generalmente non richiede ulteriori sedute nella stessa zona.
L’altro vantaggio è che si possono trattare facilmente anche le vene reticolari molto tortuose. Non è necessario, infatti, che la fibra si trovi all’interno della vena perché questa venga distrutta. Anche dall’esterno, oppure perforando la vena dall’interno, il laser sarà ugualmente efficace.
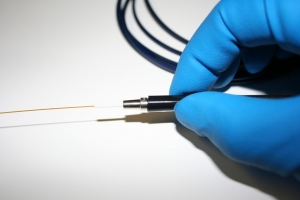
La fibra laser inserita appena sotto la cute distrugge le vene reticolari sia dall’interno che dall’esterno
Il terzo vantaggio è che questo laser, come abbiamo visto, non intacca i tessuti circostanti.
Svantaggi
Il laser endo-perivenoso è particolarmente indicato se le vene visibili sulle gambe sono resistenti alla scleroterapia, oppure se c’è un maggior rischio di pigmentazione o se il paziente è allergico allo sclerosante.
Naturalmente, anche il laser può provocare delle complicazioni, ma se i parametri sono impostati correttamente si tratta di eventi eccezionali.
Quali sono gli svantaggi?
La selettività del laser endo-perivenoso per le vene reticolari di colore blu può rivelarsi svantaggiosa se abbiamo bisogno di trattare simultaneamente anche i capillari rossi.
Si tratta, inoltre, di un trattamento un po’ più costoso. Tuttavia, essendo efficace in una singola seduta il suo costo finale è equivalente a quello della scleroterapia, che richiede più sessioni di trattamento.
Conclusioni
Le vene visibili sulle gambe sono un problema estetico rilevante per le donne. Molte persone, pur cercando soluzioni a questo problema, hanno dubbi legati a ciò che si sente dire dire.
Questi sono i tre consigli finali che ritengo più importanti per risolvere questo inestetismo.
1 Non bisogna trascurare questa patologia per il solo fatto che è di tipo “estetico”.
Se è vero che i trattamenti hanno un costo, più si aspetta e più la situazione peggiora. Di conseguenza, saranno necessari più tempo e maggiori spese quando una migliore prevenzione avrebbe potuto essere efficace.
2 È meglio non ascoltare le esperienze delle amiche ma piuttosto informarsi adeguatamente.
Questo problema è complesso e si possono incontrare molti approcci differenti. Ci sono casi in cui i risultati non sono buoni, ma va capito il perché e non bisogna concludere che un trattamento sia in assoluto migliore di un altro.
3 Bisogna rivolgersi ad uno specialista, e dovrebbe essere la stessa persona ad effettuare la visita, l’ecodoppler e il trattamento.
Questa patologia non va gestita da figure diverse, perchè è sempre lo specialista che ha una visione d’insieme.
Fonti
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5817453/?report=printable
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6327418/pdf/etm-17-02-1106.pdf
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4301449/pdf/13063_2014_Article_2369.pdf
https://www.jvascsurg.org/action/showPdf?pii=S0741-5214%2805%2900331-9
O. Marangoni, L. Longo. Lasers in Phlebology. Vessel Photothermolysis – Photocoagulation – Photodynamic Detersion – Scanner Debridment Endo – Perivasal Laser Procedures, Edizioni Goliardiche.
Ti è piaciuto questo articolo?
Leggi anche Scleroterapia dei capillari: come migliorare l’aspetto delle gambe e Capillari sulle gambe: scleroterapia o laser?
Vuoi altre informazioni?
Dai un’occhiata al mio blog, puoi trovare risorse utili e gratuite!
Usi i social?
Seguimi su Facebook o chiedimi il collegamento su Linkedin!
Aiuto le donne a migliorare l’estetica e il benessere delle gambe utilizzando trattamenti di flebologia e medicina estetica mini-invasivi